آخـریــن مطالب
احتباس ادراری در بزرگسالان: ارزیابی و مدیریت اولیه
احتباس ادراری به ناتوانی در دفع اختیاری ادرار کافی به صورت حاد یا مزمن است.
این شرایط به طور عمده مردان را درگیر می کند.
از شایع ترین علل احتباس ادراری، انسداد است و در 53 درصد موارد، هیپرپلازی خوش خیم پروستات وجود دارد.
علل دیگر شامل علل عفونی، التهابی، عصبی و برخی علل ناشناخته می باشد.
ارزیابی اولیه بیماران باید شامل گرفتن یک تاریخچه دقیق در موارد زیر است:
- داروهایی که بیمار در حال حاضر استفاده میکند
- داروهایی که بیمار بدون نسخه پزشک مصرف می کند
- داروهای گیاهی
سپس جهت بیماران باید معاینه فیزیکی و ارزیابی عصبی صورت گیرد و آزمایش تشخیصی جهت اندازه گیری حجم باقیمانده ادراری انجام شود.
توافقی جهت مقدار حجم باقیمانده ادراری در موارد احتباس ادراری حاد وجود ندارد اما انجمن ارولوژی احتباس ادراری مزمن را به عنوان حجم باقیمانده ادراری بیشتر از 300 میلی گرم در دو نوبت جداگانه وحداقل برای شش ماه تعریف کرده است.
مدیریت اولیه احتباس ادراری شامل ارزیابی میزان انسداد مجرای ادراری و انجام کاتتراسیون سریع جهت رفع فشار بر روی مثانه می باشد.
کاتترهای سوپراپوبیک باعث بهبودی بهتربیمار شده و خطر عفونت باکتریایی مثانه و مجاری ادراری و احتمال کاتترگذاری مجدد در کوتاه مدت را کاهش می دهند.
کاتترهای آغشته به آلیاژ نقره و آنتی بیوتیک از لحاظ بالینی در کاهش عوارض بی ارزش هستند.
مدیریت تکمیلی و درمان کامل تر، با تعیین علت احتباس ادراری و میزان مزمن بودن آن سنجیده می شود و شامل استفاده از مسدودکننده های آلفا همراه با آزمایشات تخلیه ادراری می باشد.
بیماران با احتباس ادراری به علت بیماری های عصبی پیش زمینه ای باید تحت نظر متخصصان اعصاب و ارولوژی بطور همزمان قرار بگیرند.

دکتر فاطمه دهقانی فیروزآبادی
پزشک عمومی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

شقاق مقعدی چیست؟
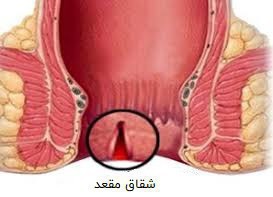
شقاق (فیشر) مقعدی یک بیماری شایع است که در آن لبه داخلی مقعد دچار ترک خوردگی یا چاک خوردگی کوچک می شود که اکثر اوقات با بواسیر اشتباه گرفته می شود.
علائم شقاق مقعدی
شایعترین علایم شقاق مقعد احساس درد در مقعد و اطراف آن است و اغلب با عبور مدفوع درد مضاعفی احساس و پس از اجابت مزاج بر روی دستمال توالت، خون مشاهده می شود. ترک خوردگی مقعد سبب ایجاد خارش در ناحیه مقعد نیز می شود.
علت ایجاد شقاق مقعدی چیست؟
شقاق مقعدی معمولا در نتیجه حرکت روده و آسیب به کانال مقعدی ایجاد می شود. همچنین عواملی مانند اسهال مکرر، کاهش جریان خون ناحیه مقعد در افراد مسن، زایمان و بیماری کرون نیز سبب ایجاد شقاق مقعدی می شود.
شقاق مقعدی چگونه تشخیص داده می شود؟
معاینه مقعدی یا رکتوم یک روش تشخیصی شقاق مقعدی است. آندوسکوپی به دیدن شکاف و تشخیص کمک می کند. گاهی پزشک با استفاده از دستکش و انگشت خود کانال مقعدی را معاینه می کند.
آیا می توان از شقاق مقعد پیشگیری کرد؟
اجابت مزاج منظم و جلوگیری از ابتلا به یبوست مناسب ترین شیوه برای پیشگیری است. خوراکی های پر فیبر مانند میوه، سبزیجات و غلات کامل را به رژیم غذایی روزانه خود اضافه کنید. مصرف مایعات را بیشتر کنید. ورزش منظم روزانه نیز به حرکت دستگاه گوارش کمک می کند.
درمان شقاق مقعدی
تقریبا نیمی از ترک خوردگی و شکاف های مقعدی به خودی خود بهبود می یابند و به هیچ وجه به درمان نیازی ندارند. اگر شقاق مقعدی بهبود پیدا نکرد سایر روش ها مانند پمادهای مسدودکننده کانال کلسیم یا نیترات نیز می توانند به روند بهبودی کمک کنند. گاهی تزریق بوتاکس به عضله داخل مقعد نیز برای درمان استفاده می شود. اگر بیماری به درمان دارویی جواب نداد یا اینکه پس از بهبود اولیه مجددا عود کند از روش جراحی یا لیزر شقاق به عنوان آخرین راه حل درمانی استفاده می شود.
کیفیت زندگی با وجود داشتن شکاف مقعد
پزشک برای درمان، ملین های مدفوع تجویز می کند تا در حین بهبودی شقاق، دستشویی رفتن راحت تر و شکاف ها درمان شوند. پمادهای بی حس کننده سبب کاهش درد هنگام اجابت مزاج می شوند. پماد زینک اکساید و هیدروکورتیزون 1٪ می توانند به تسکین درد کمک کنند. به جای دستمال توالت از دستمال مرطوب لطیف فاقد الکل استفاده کنید.
نشستن در وان یا لگن آب ولرم می تواند به بهبود شقاق کمک کرده و احساس بهتری به شما دهد. وان را با آب ولرم کافی پر کنید تا باسن شما را بپوشاند. از صابون یا کف و سایر محصولات مشابه استفاده نکنید مگر اینکه توسط پزشک تجویز شود. هر روز حدود 10 دقیقه به مدت 2 تا 3 بار از این روش استفاده کنید.
امکان عود مجدد در افرادی که یک بار به شقاق مقعدی مبتلا شده اند وجود دارد بنابراین تنظیم عادات اجابت مزاج حیاتی است. ممکن است به دلیل ترس از درد مقعد جلوی دفع مدفوع را بگیرید اما این کار باعث سفت شدن مدفوع و بدتر شدن زخم مقعد می شود. مصرف منظم رژیم غذایی پر فیبر و مایعات فراوان برای کمک به روند بهبودی توصیه می شود.
سؤالاتی که باید از پزشک خود بپرسید
- چگونه می توان فیبر بیشتری به رژیم غذایی خود اضافه کنم؟
- آیا باید از ملین استفاده کنم؟
- آیا باید از مکمل های فیبر استفاده کنم؟
- در صورتی که شقاق مقعدی داشته باشم از چه چیزی استفاده می کنم؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

اسکولیوز چیست؟
به طور معمول ستون فقرات هر فرد دارای انحنای طبیعی است. اسکولیوز که در دختران بیش از پسران ایجاد می شود، به انحنای غیر طبیعی ستون فقرات گفته می شود که در آن ستون فقرات کج می شود و حالت C یا S شکل به خود می گیرد.
علائم اسکولیوز
اسکولیوز ممکن است در کودکی آغاز شود اما اغلب تا نوجوانی مورد توجه قرار نمی گیرد. علائم اصلی، داشتن شانه های ناهمسطح و خم شدن یک طرفه بدن است. اگر ستون فقرات بسیار کج شده باشد دنده ها یا استخوان لگن به یک طرف بیرون زدگی داشته باشند. گاهی افرادی که اسکولیوز دارند دچار کمردرد نیز می شوند.
چه عواملی باعث اسکولیوز می شود؟
علت دقیق اسکولیوز ناشناخته است. این حالت می تواند به سبک زندگی خانوادگی ربط داشته باشد یا می تواند در اثر آسیب، بیماری، عفونت یا نقص هنگام تولد ایجاد شود. گاهی با استفاده مکرر از یک طرف بدن بیش از طرف دیگر، مانند حرکت یا فعالیت خاص اسکولیوز ایجاد یا بدتر می شود.
اسکولیوز چگونه تشخیص داده می شود؟
در صورت کمردرد یا سایر علائم اسکولیوز به پزشک مراجعه کنید. پزشک معاینه بدنی انجام می دهد و سابقه سلامتی و خانوادگی شما را بررسی می کند. عکس رادیوگرافی به پزشک نشان خواهد داد که شدت انحنای اسکولیوز چقدر است. معاینات منظم و اطلاعات غربالگری مدارس از وضعیت سلامت کودکان به پزشک کمک خواهد کرد تا اسکولیوز را تشخیص دهد.
پیشگیری از اسکولیوز
در حال حاضر قابل پیشگیری نیست.
درمان
موارد خفیف اسکولیوز نیاز به درمان ندارد. اما لازم است تحت مراقبت پزشکی قرار بگیرید تا وضعیت شما بدتر نشود. انحنای ستون فقرات می تواند موقت یا دائمی باشد و اغلب با گذشت زمان بهبود می یابد (به خصوص برای کودکان در هنگام رشد). معمولا استفاده از بریس (کمربند و سینه بند) طبی توسط پزشک توصیه می شود. انواع جدیدتر بریس، سبک تر و نازک تر هستند و پس از پوشیدن، کمتر قابل مشاهده بوده و این امکان را فراهم می آورند که فرد مانند افراد عادی لباس بپوشد. جراحی برای اصلاح تغییر شکل تنها در موارد شدید توصیه می شود. در جراحی، استخوان ها در ستون فقرات جابجا می شوند و میله ای برای تقویت ستون فقرات در آن قرار می گیرد تا به صاف کردن آن کمک کند. لازم است در مورد فواید و خطرات جراحی با پزشک خود صحبت کنید. این عوامل به سن، وضعیت سلامت جسمانی و میزان انحنای ستون فقرات شما بستگی دارد.
کیفیت زندگی با داشتن اسکولیوز
اسکولیوز در اکثر افراد بسیار خفیف بوده و مشکلی ایجاد نخواهد کرد. درمان اسکولیوز می تواند وضعیت انحنا را کنترل کند. در موارد نادر میزان زیاد انحنای ستون فقرات باعث محدود شدن فضای موجود برای عملکرد ریه ها و قلب می شود.
سوالاتی که لازم است از پزشک خود بپرسید
- شدت انحنای ستون فقرات من چقدر است؟
- اسکولیوز من موقتی است یا دائم؟
- آیا نیاز به استفاده از بریس یا جراحی دارم؟
- مزایا و خطرات جراحی چیست؟
- آیا فیزیوتراپی یک گزینه درمانی است؟
- آیا ورزش کردن بی خطر است؟
- با تغییر سبک زندگی چگونه می توانم به صاف کردن ستون فقرات خود کمک کنم؟
- آیا اسکولیوز باعث بروز مشکلات سلامتی طولانی مدت خواهد شد؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

سوء هاضمه چیست؟

سوء هاضمه یک بیماری شایع دستگاه گوارش است که هضم غذا دچار مشکل می شود. هرکسی ممکن است سوء هاضمه را در طول زندگی خود تجربه کند و گاهی در تمام مدت زندگی یک فرد ادامه دارد. علائم و دلایل ایجاد این بیماری متفاوت است اما اگر سوء هاضمه علت مشخصی نداشته باشد به آن سوء هاضمه عملکردی گفته می شود.
نشانه های سوء هاضمه
سوء هاضمه می تواند به صورت درد معده احساس شود یا طیف وسیعی از علایم را نشان دهد که شامل موارد زیر است:
- درد، ناراحتی یا احساس سوزش در قفسه سینه یا معده
- آروغ زدن
- نفخ
- درد معده و باد معده
- رفلاکس اسید معده
- سوزش سردل
- حالت تهوع و استفراغ
اگر علایم بیش از دو هفته طول کشید حتما به پزشک مراجعه کنید و در صورت شدید بودن علایم همانند موارد زیر فورا تحت مراقبت های ویژه قرار بگیرید.
- تنگی نفس
- مشکل بلع
- استفراغ مداوم
- استفراغ خونی
- درد ناگهانی در قفسه سینه، بازو، گردن یا فک
- عرق سرد
- مدفوع سفت، تیره و خونی
علت ایجاد سوء هاضمه
- مصرف غذاهای خاصی که هضم آنها دشوار است، مانند غذاهای سرشار از ادویه، چربی، اسیدیا فیبر
- دیر غذا خوردن
- مصرف الکل
- مصرف کافئین زیاد
- مصرف بعضی از داروها
- کمبود خواب
مشکلات دستگاه گوارش یا سایر موارد بهداشتی نیز می تواند باعث سوء هاضمه شوند که شامل:
- ریفلاکس اسید معده، بیماری ریفلاکس معده (GERD): برگشت محتویات معده به داخل مری (لوله ای که سبب اتصال دهان و معده به هم می شود) که یک واکنش در برابر غذا و نوشیدنی است. ریفلاکس اسید نیز باعث استفراغ می شود. این حالت به دلیل زیاد بودن اسید معده اتفاق می افتد که باعث سوزش سر دل نیز می گردد.
- سندرم روده تحریک پذیر: نوعی اختلال روده ای است. علائم آن شامل درد معده، نفخ، گاز روده، یبوست و اسهال است.
- عفونت: عفونت ناشی از هلیوباکتر پیلوری (Helicobacter pylori): می تواند سوء هاضمه ایجاد کند.
- بیماری گاستروپارزی یا فلج معده: در این بیماری عضلات موجود در دستگاه گوارش از کار می افتد و حرکت غذا متوقف شده و بر هضم غذا تأثیر می گذارد. علائم آن شامل تهوع، استفراغ، درد معده، نفخ و رفلاکس اسید است.
- ایجاد زخم: زخم معده، روده کوچک یا مری.
- گاستریت: باعث ایجاد ورم یا التهاب مخاط معده می شود.
- سرطان معده: این بیماری در موارد نادر سبب ایجاد سوء هاضمه می شود.
تشخیص سوء هاضمه
پزشک ابتدا درباره علایم و وضعیت سلامتی شما سوال می کند و شما را به طور کامل از نظر بدنی معاینه می کند. اگر علائم هشدار دهنده در سابقه بیماری یا در طول معاینه وجود داشته باشد، پزشک آزمایشات لازم مانند آزمایش خون، آزمایش ادرار و مدفوع، رادیوگرافی یا سونوگرافی را برای تعیین علت سوء هاضمه تجویز می کند. گاهی پزشک برای دیدن داخل معده و بررسی مشکلات مجرای گوارشی آندوسکوپی انجام می دهد که طی آن لوله ای نازک را که دارای دوربین مخصوصی است تا انتهای مری وارد می کند.
پیشگیری از سوء هاضمه
راه های زیادی برای پیشگیری وجود دارد. در مرحله اول باید از بدن خود و نحوه واکنش آن نسبت به مواد غذایی و نوشیدنی های مختلف آگاهی کامل داشته باشید. سعی کنید در صورت امکان از مصرف غذاهای تند و اسیدی و نوشیدنی های گازدار که باعث سوء هاضمه می شوند خودداری کنید. در طول روز وعده های غذایی کمتری بخورید اما در شب خیلی دیر غذا نخورید و بلافاصله پس از خوردن غذا نخوابید. استفاده از الکل را محدود کنید. مصرف دخانیات را ترک کنید. استرس و کمبود خواب نیز می تواند علایم را بدتر کند.
درمان سوء هاضمه
درمان به عاملی که باعث سوء هاضمه شده است بستگی دارد. روش های پیشگیری از سوء هاضمه نیز جنبه درمانی دارد. این موارد شامل تغییر رژیم غذایی و نحوه غذا خوردن است. خواب بیشتر و کاهش استرس نیز به شما کمک می کند.
اگر زخم معده دارید، با مصرف داروهای کاهش دهنده اسید معده درمان می شوید. مصرف آنتی بیوتیک برای درمان عفونت معده لازم است. تا حد ممکن از مصرف داروهای بدون نسخه اجتناب کنید. قبل از شروع مصرف دارو با پزشک خود مشورت کنید.
- داروهای ضد درد و ضد التهاب: مانند ایبوپروفن و ناپروکسن، نه تنها کمکی به سوء هاضم نمی كنند بلکه وضعیت شما را بدتر می کنند، به ویژه اگر مرتبا مصرف شوند.
- داروهای ضد اسید معده: مصرف این داروها می توانند به کاهش برخی از علایم سوء هاضمه کمک کنند.
- مسدود کننده های گیرنده های تیپ 2 هیستامین (رانی تیدین، سایمتیدین، فاموتیدین): می توانند به کاهش درد و علایم کمک کند اما نباید به صورت طولانی مدت مصرف شوند.
- مهارکننده های پمپ پروتون: داروهایی مانند امپرازول و لانزوپرازول به مسدود شدن محل تولید اسید در معده کمک می کنند.
گاهی بیمار براساس علت سوء هاضمه به درمان دیگری نیز احتیاج پیدا می کند.
کیفیت زندگی با داشتن سوء هاضمه
بیشتر افرادی که سوء هاضمه دارند زندگی عادی را پشت سر می گذارند. ایجاد تغییراتی در سبک زندگی برای پیشگیری از سوء هاضمه حیاتی است. شاید برای پیشگیری و درمان علایم به دارو احتیاج داشته باشید. برای درمان و مدیریت هرگونه مشکل سوء هاضمه از پزشک خود کمک بخواهید.
اغلب سوء هاضمه نشان دهنده یک مشکل جدی مانند زخم عمیق معده است. در موارد نادر سرطان معده نیز باعث ایجاد سوء هاضمه می گردد. اگر سوء هاضمه دارید، با پزشک خود صحبت کنید. بخصوص اگر موارد زیر در مورد شما صدق کند:
- سن بالای 50 سال
- کاهش وزن بدون دلیل
- مشکل در بلع
- استفراغ شدید
- مدفوع سیاه و تیره
سؤالاتی که باید از پزشک خود بپرسید
- آیا داروهای خاصی برای درمان سوء هاضمه من وجود دارند؟ عوارض جانبی آن ها چیست؟
- آیا داروهی خاصی هست که از مصرف آن ها اجتناب کنم؟
- چه اقداماتی به درمان سوء هاضمه من کمکی نمی کنند؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

کلستریدیوم دیفیسیل چیست؟
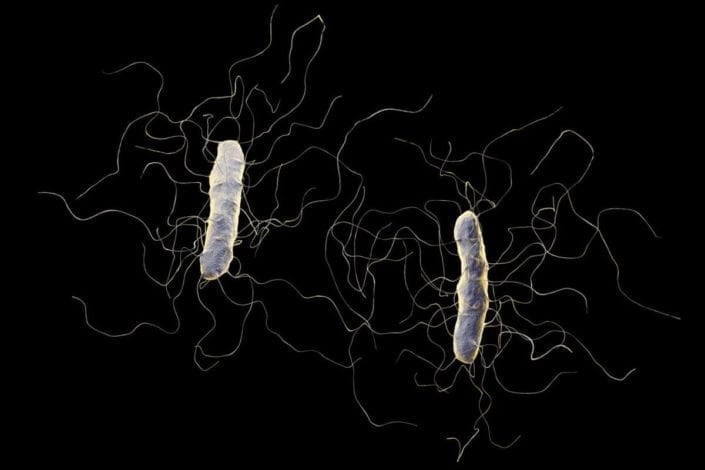
کلستریدیوم دیفیسیل (C. diff.) نوعی باکتری است که در روده انسان مانند دیگر باکتری های مفید بدون اینکه بیماری ایجاد کند زندگی می کند. این باکتری همچنین در محیط زیست مانند خاک، آب و مدفوع حیوانات نیز وجود دارد. اکثر افراد در حالت طبیعی با وجود این باکتری بیمار نمی شوند اما اگر عدم تعادل در روده ایجاد شود این باکتری ها شروع به ترشح سموم کرده و سبب تحریک و حمله به روده می شوند و این همان چیزی است که منجر به علایم بیماری کلستریدیم دیفیسیل می شود.
علایم عفونت کلستریدیوم دیفیسیل
عفونت های کلستریدیوم دیفیسیل می تواند خفیف یا شدید باشد.
علایم فرم خفیف شامل:
- اسهال آبکی (3 بار یا بیشتر در طول روز و به مدت چند روز)
- درد معده
علایم فرم شدید شامل:
- اسهال مکرر و آبکی (حداکثر 15 بار در روز)
- درد شدید معده
- حالت تهوع
- از دست دادن اشتها
- تب 38.3 درجه سانتی گراد در کودکان یا 37.8 تا 38.9 درجه سانتی گراد در بزرگسالان
- وجود خون و یا چرک در مدفوع
به پزشک مراجعه کنید اگر:
پس از مصرف آنتی بیوتیک علایم عفونت شروع شود و بیش از 3 روز طول بکشد یا بدتر شود.
دلیل ابتلا به عفونت کلستریدیوم دیفیسیل
مهمترین عامل خطر استفاده از آنتی بیوتیک است. آنتی بیوتیک ها تعادل طبیعی روده را مختل می کنند. مصرف طولانی مدت آنتی بیوتیک یا استفاده از انواع مختلف آن ها، احتمال بیماری را افزایش می دهد. افراد مسن بالای 65 سال در معرض خطر بیشتر ابتلا به عفونت کلستریدیوم دیفیسیل هستند.
عوامل خطر دیگر عبارتند از:
- جراحی دستگاه گوارش
- جراحی معده که به حرکت روده ها نیاز داشته باشد
- بستری در بیمارستان
- زندگی در خانه سالمندان یا مرکز مراقبت ویژه
- مشکلات روده بزرگ مانند سندرم التهابی روده یا سرطان کولورکتال
- سیستم ایمنی ضعیف
- عفونت کلستریدیوم دیفیسیل شدید
اگر از سلامتی خوبی برخوردار باشید به احتمال زیاد به عفونت کلستریدیوم دیفیسیل دچار نخواهید شد.
تشخیص عفونت کلستریدیوم دیفیسیل
پزشک برای تشخیص به بررسی آزمایش مدفوع و گاهی تصویر برداری با اشعه ایکس و به ندرت سی تی اسکن از روده بزرگ بیمار نیاز دارد. برخی افراد حامل بیماری هستند اما علایمی ندارند. برای تشخیص می توانید آزمایش دهید. اگر آزمایش مثبت همراه با علایم عفونت باشد شما مبتلا به عفونت کلستریدیوم دیفیسیل هستید.
پیشگیری از عفونت کلستریدیوم دیفیسیل
عفونت کلستریدیوم دیفیسیل مسری است و می تواند به افراد دیگر هم منتقل شوند. این باکتری ها مدت ها می توانند در سطوح مختلف مانند صندلی توالت، تلفن و دستگیره در و ... باقی بمانند. رعایت بهداشت برای جلوگیری از انتقال عفونت ضروری است.
- با استفاده از آب و صابون دست های خود را به طور مرتب و خوب بشویید.
- هنگام مراقبت از کسی که عفونت کلستریدیوم دیفیسیل دارد از دستکش یکبار مصرف استفاده کنید.
- از ضدعفونی کننده های حاوی کلر برای تمیز کردن سطوح و وسایل استفاده کنید.
- لباس هایی که ممکن است آلوده به مدفوع باشند را با صابون و ضدعفونی کننده کلر بشویید.
- قبل، حین و بعد از مراجعه به بیماران بستری در بیمارستان، دستان خود را بشویید.
- از آنتی بیوتیک استفاده نکنید مگر اینکه پزشک شما آن را تجویز کرده باشد.
اگر عفونت کلستریدیوم دیفیسیل دارید، قبل از غذا خوردن و پس از رفتن به دستشویی، دستان خود را با آب و صابون بشویید برای تمیز کردن سطوحی که لمس کرده اید از یک ضدعفونی کننده حاوی کلر استفاده کنید تا از انتقال عفونت به دیگران جلوگیری شود. از هر 5 نفر 1 نفر به طور مجدد به این بیماری مبتلا می شوند.
درمان عفونت کلستریدیوم دیفیسیل
اگر هنگام مصرف آنتی بیوتیک نشانه هایی از عفونت داشتید، مصرف آنتی بیوتیک را فورا قطع کنید. حدود 25٪ از بیماران با 2 تا 3 روز قطع مصرف آنتی بیوتیکی بهبود می یابند. در موارد شدید، پزشک یک دوز 10 روزه از آنتی بیوتیک را تجویز می کند که در درمان عفونت موثر است. مترونیدازول و وانکومایسین برای درمان مفید هستند و 72 ساعت پس ازمصرف بهبودی حاصل می شود. حدود 15 تا 35 درصد موارد علایم بیماری باقی می ماند که به مصرف دوز دوم آنتی بیوتیک نیاز خواهد داشت. پس از بهبودی برای جبران آب بدن خود که در اسهال از دست داده اید مایعات فراوان بنوشید. از فرآورده های شیر و غذاهایی که حاوی آرد گندم هستند یا فیبر زیادی دارند خودداری کنید. دستگاه گوارش شما ممکن است برای چند روز نسبت به به آن ها حساس باشد.
عدم درمان
اگر عفونت بدتر شود، کمبود آب شدید بدن و یبوست را در پی دارد. در موارد نادر عفونت می تواند به سپسیس (یک عفونت خون خطرناک) یا یک سوراخ در روده شما منجر شود.
اگر اسهال دارید و فکر می کنید ممکن است ناشی از عفونت کلستریدیوم دیفیسیل باشد، قبل از مصرف داروهای ضد اسهال با پزشک خود مشورت کنید. این داروها می توانند عفونت شما را بدتر کنند.
برخی پروبیوتیک ها یا "باکتری های خوب" به جلوگیری از عود عفونت کلستریدیوم دیفیسیل کمک می کنند. قبل از مصرف هرگونه مکمل با پزشک خود مشورت کنید تا دستور العمل مصرف آنتی بیوتیک ها را به شما بگوید.
سؤالاتی که باید از پزشک خود بپرسید
- چه زمانی می توانم مصرف آنتی بیوتیک را متوقف کنم؟
- اگر اسهال داشته باشم، چه موقع باید به پزشک مراجعه کنم؟
- چگونه من به عفونت کلستریدیوم دیفیسیل دچار شده ام؟
- چه درمانی برای من بهتر است؟
- اگر یک بار مبتلا به عفونت کلستریدیوم دیفیسیل بوده ام، خطر ابتلای مجدد وجود دارد؟
- مادر من در یک خانه سالمندان است که و در معرض شیوع عفونت کلستریدیوم دیفیسیل است. آیا باید آزمایش دهد؟
- من ناقل عفونت کلستریدیوم دیفیسیل هستم. چه اقدامات احتیاطی را در مواجه با دوستان و خانواده ام انجام دهم؟
- من دیورتیکولیت دارم. آیا من در معرض خطر عفونت کلستریدیوم دیفیسیل هستم؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

زخم پای وریدی چیست؟
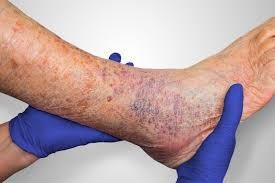
زخم پای وریدی، زخمی سطحی است و زمانی اتفاق می افتد که رگ های پا قادر به حفظ جریان خون به سمت قلب نباشند و این مشکل سبب می شود که خون درون رگ ها ذخیره و جمع شود. این زخم ها معمولا در افراد مسن ایجاد می شود اما در زنانی که اضافه وزن دارند یا آسیب دیدگی پا یا لخته خون داشته باشند شایع تر است.
تشخیص زخم وریدی
زخم های وریدی معمولاً در پاها بخصوص مچ پا ایجاد می شوند و به خودی خود بهبود نمی یابند. پوست اطراف زخم ممکن است تغییر رنگ دهد و تیره یا قرمز شود و همراه با آن امکان درد یا تورم در قسمت پایینی پا وجود دارد.
درمان زخم وریدی
لازم است زخم های وریدی برای مدت زمان کوتاه یا به طور همیشگی توسط بانداژ یا جوراب ساق بلند تحت فشار قرار گیرند. مراقبت از زخم و پانسمان برای بهبودی ضروری است و باید در فواصل منظم طبق توصیه متخصص زخم انجام شود. گاهی پزشک پماد یا ژل تجویز می کند تا قبل از پانسمان بر روی زخم قرار دهید. نشستن یا دراز کشیدن سه یا چهار بار در روز و هر بار به مدت 30 دقیقه سبب کاهش تورم پا می شود. اغلب پزشک برای کمک به جریان بهتر خون در پاها دارو تجویز می کند.
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

فشارخون بالا در کودکان و نوجوانان
فشارخون بالا در کودکان و نوجوانان یک مشکل رو به رشد است که در اغلب اوقات نادیده گرفته می شود.
کودکان باید سالانه از سه سالگی تحت غربالگری از لحاظ فشار خون بالا قرار بگیرند و در صورت وجود علائم خطر در هر بار مراجعه از لحاظ فشارخون بررسی شوند.
در کودکان کمتر از 13 سال، فشار خون بالا به عنوان فشارخون در صدک 90 یا بالاتر از نظر سن، قد و جنس تعریف می شود و فشارخون در صدک 95 یا بالاتر به عنوان بیماری فشار خون تعریف می شود.
در نوجوانان 13 سال و بالاتر، فشارخون بالا به عنوان فشار خون سیستولیک 120 تا 129 میلی متر جیوه و فشارخون دیاستولیک کمتر از 80 میلی متر جیوه به حساب می آید و بیماری فشارخون بعنوان فشارخون مساوی یا بالاتر از 130/80 میلی متر جیوه تعریف می شود.
برای تایید بیماری فشارخون در کودکان و نوجوانان، باید مونیتورینگ سیار فشارخون انجام شود. بیماری فشارخون اولیه در حال حاضر شایع ترین علت فشار خون بالا در کودکان و نوجوانان است.
یک تاریخچه دقیق و انجام معاینه بالینی و آزمایشات غربالگری هدفمند باید جهت ارزیابی بیماری های زمینه ای انجام شود و در کودکان و نوجوانان با بیماری فشارخون باید غربالگری از لحاظ بیماری های قلبی و عروقی همراه از جمله دیابت و چربی خون بالا انجام شود.
درمان فشارخون بالا در کودکان، در ابتدا با تغییر شیوه زندگی مانند کاهش وزن در صورت اضافه وزن یا چاقی، یک رژیم غذایی سالم و ورزش منظم می باشد.
کودکان با علائم وموارد زیر باید تحت درمان با داروی فشارخون قرار بگیرند و از لحاظ آسیب قلبی و عروقی ارزیابی شوند:
1.کودکان با فشارخون علامت دار(مانند سردرد، تغییرات رفتاری)
2.فشارخون دسته (stage) دوم بدون فاکتور قابل اصلاح مانند چاقی.
3.شواهدی از افزایش سایز بطن چپ در اکوکاردیوگرافی.
4.هر کدام از دسته های فشارخون که همراه با بیماری کلیه یا دیابت باشد.
5.بیماری فشار خون مقاوم با وجود اصلاحات شیوه زندگی.
موارد زیر داروهای ایمن، موثر و مناسب در کودکان هستند:
1.مهارکننده های آنزیم تبدیل کننده آنژیوتانسین.
2.مسدودکننده های گیرنده آنژیوتانسین.
3.مسدودکننده های کانال کلسیم.
4.دیورتیک های تیازیدی در کودکان.
دکتر فاطمه دهقانی فیروزآبادی
پزشک عمومی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

افسردگی: غربالگری و تشخیص

بطور متوسط هشت درصد از افراد جامعه دچار افسردگی هستند و سالانه هزینه های هنگفتی برای مراقبت های بهداشتی در زمینه ی این بیماری صرف می شود.
انجمن پیشگیری بیماری ها و آکادمی پزشکان خانواده توصیه به انجام غربالگری درعموم افراد بزرگسال می کنند.
انجمن پیشگیری بیماری ها هم چنین توصیه می کند باید غربالگری جهت افسردگی شدید در نوجوانان 12 تا 18 سال صورت گیرد.
غربالگری باید با سیستم های کارآمد جهت تشخیص دقیق، درمان موثر و پیگیری های مناسب صورت پذیرد.
معیارهای سنجش معتبر در غربالگری افسردگی پرسشنامه های سلامت دو و نه موردی هستند.
پرسشنامه دو موردی دارای حساسیت قابل مقایسه با پرسشنامه نه موردی می باشد اما معیار ویژگی در پرسشنامه نه موردی از 91 تا 94 درصد در مقایسه با 78 تا 92 درصد در پرسشنامه دو موردی است.در صورت اثبات افسردگی بر اساس پرسشنامه دو موردی، باید تشخیص با پرسشنامه ی نه موردی یا انجام مصاحبه بالینی تایید شود.
انجمن پیشگیری بیماری ها و آکادمی پزشکان خانواده واطفال و زنان و زایمان غربالگری تمام زنان پس از زایمان برای افسردگی را توصیه می کنند. تمام زنان حداقل یک بار در طول دوره پیش از زایمان باید تحت غربالگری افسردگی قرار گیرند.
در غربالگری افسردگی افراد مسن، از معیار افسردگی افراد مسن استفاده می شود و چنانچه غربالگری افسردگی در افراد مسن مثبت باشد باید با استفاده از معیارهای تشخیصی و آماری ذهنی و روانی در افراد مسن (ویرایش پنجم) تایید شود.
دکتر فاطمه دهقانی فیروزآبادی
پزشک عمومی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

تب دره چیست؟

بیماری تب دره یا کوکسیدیوئیدومایکوزیس که به اختصار (COX-e) نامیده می شود ناشی از قارچی است که در فضای باز رشد می کند. این بیماری در جنوب غربی ایالات متحده به ویژه در بخش هایی از آریزونا و جنوب کالیفرنیا شایع است و فقط زمانی به آن مبتلا می شوید که از این مناطق یا دیگر جاهای با آب و هوای مشابه بازدید کنید. اگر با افرادی که در آنجا بوده اند ارتباط داشته باشید امکان ابتلا وجود ندارد.
چگونه به تب دره مبتلا می شوید
خاک توسط باد جابجا شده و گرده های قارچ در هوا پراکنده می شود. سپس با تنفس وارد ریه شده و عفونت ریه ایجاد می کند اما ممکن است خیلی از افراد به هیچ وجه بیمار نشوند. تب دره از فردی به فرد دیگر یا از حیوانات به انسان منتقل نمی شود.
چگونه می توانم از ابتلا به آن جلوگیری کنم
پیشگیری از تب دره بسیار دشوار است زیرا گرده های قارچ در هوا وجود دارد. برخی از پزشکان پیشنهاد می کنند که افراد در مناطق غبارآلود این نواحی حضور نداشته باشند.
درمان تب دره:
بیشتر افرادی که بیمار می شوند خود بخود و بدون معالجه بهتر می شوند. پزشک برای شما آزمایش خون و تصویر برداری با اشعه ایکس تجویز می کند تا از روند بهبودتان مطمئن شود. احتمالا ممکن است برای بهبود بیماری زنان باردار و افرادی که مشکلات پزشکی خاصی دارند به مصرف دارو احتیاج داشته باشند. آنتی بیوتیک ها برای درمان مناسب نیستند زیرا برای از بین بردن قارچ کاربردی ندارد.
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

فلج مغزی چیست؟

فلج مغزی (CP) به گروهی از اختلالات مغزی و دستگاه عصبی گفته می شود که در بدو تولد و سنین بسیار پایین به وجود می آیند و وضعیت حرکت بدن، حفظ تعادل و عملکرد عضلات فرد را مختل می کند. فلج مغزی در کودکان می تواند سبب کاهش قدرت و ضعف یا سفتی بیش از حد در عضلات شود. همچنین عدم توانایی در راه رفتن، نشستن، غلتیدن یا چهار دست و پا رفتن از علایم این بیماری در کودکان است.
فلج مغزی می تواند خفیف یا شدید باشد. کودکان مبتلا به فلج مغزی خفیف نقص حرکتی دارند و برای حرکت به کمک احتیاج دارند و اختلال دیگری نخواهند داشت. اما کودکان مبتلا به فلج مغزی شدید قادر به راه رفتن و تکلم نیستند و نیاز به مراقبت شدید و مادام العمر دارند.
به طور کلی 3 نوع فلج مغزی وجود دارد:
- اسپاستیک (Spastic): رایج ترین شکل فلج مغزی است. بیماران مبتلا به این نوع فلج مغزی عضلات منقبض دارند و حرکت در آن ها بسیار دشوار است. با توجه به نوع و شدت بیماری ممکن است فقط یک طرف بدن، فقط پاها یا کل بدن تحت تاثیر قرار بگیرد.
- دیسکینتیک (Dyskinetic): کودکان مبتلا به این نوع از فلج مغزی هماهنگی عضلانی کمی دارند. ممکن است حرکت خیلی آهسته یا خیلی سریع داشته باشند. این نوع فلج مغزی کل بدن را تحت تاثیر قرار می دهد.
- آتاکسیک (Ataxic): کمترین درصد فلج مغزی مربوط به این نوع است که بر تعادل، هماهنگی بدن و درک عمیق تاثیر می گذارد.
- فلج مغزی ترکیبی: اگر کودک علائم بیش از یک نوع فلج مغزی را نشان دهد.
بسیاری از کودکان مبتلا به فلج مغزی مشکلات دیگری نیز دارند. برخی از رایج ترین آنها عبارتند از:
- ناتوانی ذهنی یا مشکلات یادگیری
- تشنج
- کندی رشد و نمو
- ناهنجاری های ستون فقرات
- کاهش بینایی و شنوایی
- اختلال در تکلم
- عفونت ها و بیماری های طولانی مدت
علائم فلج مغزی:
كودكان مبتلا به فلج مغزی علایم متفاوتی دارند که با گذشت زمان ثابت است و بدتر نمی شود که شامل موارد زیر است:
- سفتی یا نرمی بیش از حد عضلات
- حرکات کنترل نشده
- عدم هماهنگی
- اختلال در راه رفتن (ممکن است یک پا روی زمین کشیده شود)
- اختلال در انجام کارهای دقیق مانند نوشتن یا بستن دکمه ها
- اختلال در صحبت کردن
- اختلال در غذا خوردن یا بلعیدن
- سستی بیش از حد بدن
- تشنج
علائم فلج مغزی معمولاً در چند ماه اول زندگی کودک بروز می کند. رشد و یادگیری کودکان سالم مانند نشستن، خزیدن، چرخیدن و راه رفتن در مراحل خاصی از زندگی اتفاق می افتد اما کودکان مبتلا به فلج مغزی نمی توانند در این زمان ها به درستی این کارها را انجام دهند و در زمان عادی به رشدی که باید برسند نمی رسند.
چه عواملی سبب ایجاد فلج مغزی می شود
فلج مغزی در اثر رشد غیر طبیعی مغز یا آسیب دیدگی آن ایجاد می شود. آسیب مغزی ممکن است پیش از تولد، در زمان تولد یا در چند سال اول زندگی رخ دهد. در بیشتر موارد فلج مغزی در بدو تولد ایجاد می شود.
مغز به طور معمول پیام هایی را برای بدن ارسال می کند که دقیقاً چگونه و چه زمانی باید حرکت کند. در کودکان مبتلا به فلج مغزی، بخشی از مغز که این پیام ها را صادر می کند آسیب دیده است. این امر بر نحوه مکالمه، حرکت و راه رفتن تاثیر می گذارد.
در هنگام بارداری عفونت های خاصی در مادر مانند سرخجه یا آبله مرغان، خطر آسیب مغزی در کودک در حال رشد را افزایش داده و باعث ایجاد فلج مغزی می شود. عدم رشد کافی مغز جنین در رحم نیز باعث ایجاد فلج مغزی می شود که پزشکان هنوز دلیل مشخصی برای آن ندارند. در بعضی موارد قرار گرفتن مادر در معرض مواد سمی خاصی سبب ایجاد این اتفاق می شود.
کمبود اکسیژن در مغز نوزاد هنگام زایمان سخت، یرقان شدید درمان نشده به مدت طولانی پس از تولد، مننژیت با ایجاد التهاب غشاهای اطراف مغز و نخاع، آنسفالیت ویروسی با ایجاد التهاب بافت مغزی و آسیب دیدگی مغز در اثر حوادث، تصادف یا صدمات جسمی طی چند ماه اول زندگی، از عوامل ایجاد کننده فلج مغزی هستند.
در بسیاری از موارد علت اصلی فلج مغزی ناشناخته می ماند.
عوامل خطر
برخی موارد می تواند خطر ابتلا به فلج مغزی را در نوزاد افزایش دهند که شامل موارد زیر است:
- عفونت مانند سرخجه در مادر باردار
- مشکلات گردش خون در مغز پیش از تولد
- رشد غیر طبیعی مغز
- تولد زودرس یا کمبود وزن هنگام تولد
- به دنیا آمدن کودک از طریق پا
- زایمان دشوار و به دنیا آمدن چند نوزاد باهم
- قرار گرفتن مادر باردار در معرض مواد سمی
- یرقان شدید نوزاد
- ایجاد عفونت در نوزاد پس از تولد مانند مننژیت باکتریایی
- صدمه به سر نوزاد پس از تولد
فلج مغزی چگونه تشخیص داده می شود؟
فلج مغزی اغلب در دو سال اول زندگی نوزاد تشخیص داده می شود. پزشک عضلات، وضعیت بدن و واکنش های نوزاد را بررسی و درباره رشد جسمی فرزندتان سوال هایی خواهد کرد. بعلاوه رشد و نمو نوزاد را بررسی می کند. با توجه به علایم اولیه، پزشک تعدادی از آزمایشات تشخیصی از جمله سی تی اسکن یا MRI را برای شناسایی مناطق آسیب دیده مغز انجام می دهد. همچنین این آزمایشات به پزشک کمک می کنند تا تشخیص دهد که علایم فرزندتان ناشی از فلج مغزی است یا یک بیماری دیگر.
فلج مغزی کودکانی که علائم خفیف تری دارند ممکن است تا 4 یا 5 سالگی تشخیص داده نشود.
آیا می توان از ایجاد فلج مغزی جلوگیری کرد؟
فلج مغزی نتیجه عوارضی هستند که در دوران بارداری یا پس از تولد ایجاد می شوند و پیشگیری از آن راحت نیست. بهترین راه برای پیشگیری، اتخاذ تدابیری برای کاهش عوامل خطر است که شامل موارد زیر می باشد:
- حفظ سلامت جسمی در دوران بارداری: برخورداری از یک رژیم غذایی سالم ، ورزش و استراحت زیاد.
- مصرف اسید فولیک: جهت جلوگیری از تولد زودرس همراه با فلج مغزی.
- مراجعه به پزشک در تمام وقت های تعیین شده توسط پزشک پیش از تولد: پزشک خود را از سالم بودن وضعیت جسمانی خود مطلع سازید.
- پرهیز از عادت های ناسالم: شامل مصرف الکل، استعمال دخانیات و مواد مخدر.
- مشاهده زردی پس از تولد نوزاد: یرقان درمان نشده می تواند منجر به فلج مغزی شود.
- واکسیناسیون کامل کودک: برخی بیماری های قابل پیشگیری مانند سرخجه می توانند باعث بروز فلج مغزی شوند.
- پیشگیری از صدمات یا حوادث احتمالی: هنگام مسافرت، فرزند خود را در صندلی عقب و با ایمنی کامل بنشانید. از تکان دادن نوزاد اجتناب کنید زیرا باعث آسیب به مغز و ایجاد فلج مغزی می شود. مطمئن شوید کسی که نوزاد شما را نگه داشته است مورد اعتماد است و و به فرزند شما آسیب نمی رساند.
درمان فلج مغزی:
درمان خاصی برای این بیماری وجود ندارد. اگر فرزند شما مبتلا به فلج مغزی است پزشک با ایجاد یک برنامه درمانی به نحو مطلوبی وضعیت و حرکات بدنی را بهبود می بخشد. روش های درمانی عبارتند از :
- فیزیوتراپی: ورزش و تمرین عضلات به فرزندتان در حفظ تعادل، انعطاف پذیری، هماهنگی و قدرت کمک می کند. کودک می آموزد تا از وسایل کمکی مانند عصا، آتل، بریس یا صندلی چرخ دار برای حرکت استفاده کند.
- گفتاردرمانی: متخصص گفتاردرمانی می تواند به فرزندتان در صحبت یا زبان اشاره، بلع و خوردن غذا کمک کند.
- کاردرمانی: کودک شما در کاردرمانی می آموزد که چگونه از خود مراقبت کند و به انجام فعالیت های روزمره خود در خانه یا مدرسه بپردازد و مهارت های حرکتی مانند نوشتن را به خوبی یاد بگیرد.
- مصرف دارو: پزشک برای کاهش سفتی عضلات، داروهای شل کننده عضلانی را تجویز می کند. اگر فرزند شما دچار تشنج می شود پزشک داروی ضد تشنج را پیشنهاد کند.
- جراحی: ممکن است کودک دچار سفتی بیش از حد در ماهیچه و تاندون های بازو و پا شود که پزشک برای بهبود این موارد عمل جراحی را توصیه می کند.
زندگی همراه با فلج مغزی:
بسیاری از بیماران مبتلا به فلج مغزی در طول زندگی خود در حال معالجه مداوم هستند و برای کمک به معالجه خود از دستگاه های تثبیت کننده بدن مانند آتل، بریس، صندلی های مخصوص، واکر و اسکوتر برقی استفاده می کنند. همچنین دستگاه های کمکی بسیاری مانند رایانه، نرم افزار، صدا ساز و کتاب های عکس (جهت کمک به ارتباطات)، برای کمک به افردا مبتلا به فلج مغزی و سایر بیماری های ناتوان کننده تولید شده اند.
بسیاری از والدین داروهای مکمل و جایگزین به فرزندان خود می دهند.گرچه سازمان غذا و دارو (FDA) این روش های درمانی را تأیید نکرده است اما برخی والدین نتایج مثبتی را گزارش کرده اند. برخی از روش های درمانی جایگزین عبارتند از:
- درمان با اکسيژن هایپربار
- تحریک الکتریکی
- استراتژی های یادگیری تخصصی
- درمان با سلولهای بنیادی
سؤالاتی که باید از پزشک خود بپرسید
- در جامعه خود از کجا می توانم کمک و پشتیبانی بگیرم؟
- آیا فرزند من می تواند به مدرسه برود؟
- به چه نوع تجهیزات ویژه ای نیاز دارم؟
- آیا فرزند من می تواند یاد بگیرد که چگونه صحبت کند؟
- آیا فرزند من می تواند بدون کمک راه برود؟
- آیا فرزند من می تواند زندگی مستقلی داشته باشد؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی
