آخـریــن مطالب
لنفوم: تشخیص و درمان
لنفوم شامل گروهی از نئوپلاسم های بدخیم لنفوسیتی است که بیش از 90 زیر گروه دارد که بطور سنتی به 2 دسته غیرهوچکین و هوچکین تقسیم می شود.
مصرف هر گونه دخانیات و چاقی از عوامل خطر عمده قابل تغییر هستند و عوامل ژنتیکی، عفونی و التهابی هم در ایجاد آن موثر هستند.
تظاهر اصلی لنفوم بصورت آدنوپاتی بدون درد و علائم سیستمیک همچون تب، کاهش وزن بدون علت، و تعریق شبانه است که در مراحل پیشرفته بیماری دیده می شوند.
روش ارجح تشخیصی بیوپسی باز غده لنفی است.
بر اساس سیستم دسته بندی Lugano علائم و وسعت بیماری بر اساس یافته های PET اسکن یا سی تی اسکن مرحله بیماری مشخص می شود که برای انتخاب نوع درمان مورد استفاده قرار می گیرد.
برنامه های درمانی شیمی درمانی بر اساس زیرگروههای اصلی لنفوم متفاوت هستند.
لنفوم غیرهوچکین با ترکیبات دارویی CHOP شامل cyclophosphamide, doxorubicin, vincristine and prednisone با یا بدون rituximab (R-CHOP)، bendamustine و lenalidomide درمان می شود.
درمان ترکیبی شیمی درمانی لنفوم هوچکین عبارتند از:
ABVD (doxorubicin, bleomycin, vinblastine, and dacarbazine)
Stanford V (mechlorethamine, doxorubicin, vinblastine, vincristine, bleomycin, etoposide, and prednisone)
یا BEACOPP (bleomycin, etoposide, doxorubicin, cyclophosphamide, vincristine, procarbazine, and prednisone) با رادیوتراپی.
عوارض شیمی درمانی عبارتند از: نوروپاتی، کاردوتوکسیسیتی، و کانسرهای ثانویه همچون ریه و پستان، این عوارض باید در فرآیند تصمیم گیری برای انتخاب رژیم درمانی در نظر گرفته شوند.
پس از رسیدن به دوره خاموشی بیماری ضروری است تا بیماران بطور روتین از نظر عوارض و احتمال عود پیگیری شوند و همچنین غربالگری های متناسب با سن برای آنها انجام شود.
بیماران باید واکسن 13 ظرفیتی کونژوگه پنوموکوک و به دنبال آن واکسن 23 ظرفیتی پلی ساکاریدی پنوموکوک را حداقل به فاصله 8 هفته دریافت کنند و دیگر واکسن های متناسب سن آنها نیز تزریق شود زیرا لنفوم یک وضعیت نقص ایمنی است.
برای افراد خانواده بیمار نیز باید واکسیناسیون طبق برنامه ملی انجام شود.

دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

اسهال مزمن چیست؟

اگر اسهال بیش از یک ماه طول بکشد، شما دچار اسهال مزمن شده اید.
علت اسهال مزمن چیست؟
اسهال مزمن ممکن است توسط برخی داروها، بیماری ها، عفونت ها یا جراحی ها ایجاد شود. سندرم روده تحریک پذیر (IBS) و اسهال عملکردی از دلایل عمده اسهال مزمن هستند. افراد مبتلا به IBS شکم درد دارند و با حرکات روده بهتر یا بدتر می شوند. افراد مبتلا به اسهال عملکردی مدفوع آبکی دارند که با گرسنگی طولانی مدت نیز بدتر می شود. ممکن است در مدفوع مخاط دیده شود اما خونی مشاهده نشود. گرچه بیماری های IBS و اسهال عملکردی سبب ناراحتی بیمار می شوند اما برای آن ها خطرناک نیستند.
عامل دیگری که باعث اسهال مزمن می شود بیماری التهابی روده (IBD) است و شامل دونوع بیماری می باشد: بیماری کرون و کولیت اولسراتیو. در مدفوع این بیماران اغلب خون یا چرک دیده می شود. درد شکم، تب، کاهش وزن و کم خونی از علایم بیماری IBD هستند. گاهی این بیماران علائمی دارند که با اسهال آنها ارتباطی ندارد. IBD یک بیماری جدی است که باید درمان شود.
کولیت میکروسکوپی حتی در طول شب و به دنبال گرسنگی طولانی مدت نیز باعث ایجاد مدفوع شل می شود. این حالت معمولاً در افراد مسن اتفاق می افتد و غالباً به دنبال مصرف طولانی مدت داروهای ضد درد مانند ایبوپروفن ایجاد می شود.
در برخی افراد مصرف یک سری از غذاهای خاص باعث ایجاد اسهال می شود. افراد مبتلا به عدم تحمل لاکتوز با نوشیدن شیر یا فرآورده های لبنی یا افراد مبتلا به بیماری سلیاک با خوردن غذاهای حاوی گلوتن، پروتئین موجود در گندم و برخی از غلات دیگر دچار اسهال می شوند.
اغلب عفونت ها نیز به مدت چند روز اسهال ایجاد می کنند که بدون درمان بهبود می یابند.
باکتری Clostridioides difficile معمولاً پس از مصرف آنتی بیوتیک یا بستری شدن طولانی مدت در بیمارستان می تواند باعث بیماری جدی شود. برخی انگل ها مانند Giardia معمولاً به دلیل مصرف آب و غذای آلوده باعث اسهال مزمن می شوند.
علائم خطر چیست؟
- مشاهده خون در مدفوع
- احساس سرگیجه در هنگام ایستادن
- تب
- دفع مدفوع بیشتر از چهار بار در طول روز و به مدت چند روز
- دفع ادرار کمتر از حالت معمول
- درد شدید شکم
- احساس ضعف
- کاهش وزن
روش تشخیص:
پزشک قبل از انجام معاینه از شما در مورد آلرژی، رژیم غذایی، داروهای مصرفی، سابقه بیماری خانوادگی، سابقه جراحی و مسافرت سؤال می کند. گاهی اوقات پزشک مقعد شما را معاینه می کند و گاهی آزمایش خون و آزمایش مدفوع تجویز می کند. اگر با انجام این آزمایشات دلیل مشخصی برای اسهال پیدا نشد احتمالاً نیاز است تا با روش سیگموئیدوسکوپی یا کولونوسکوپی داخل روده بزرگ معاینه شود.
روش درمان:
نوع درمان به علت اسهال بستگی دارد. در این شرایط نوشیدن آب کافی برای جلوگیری از کم آبی بدن بسیار حائز اهمیت است. قبل از ایجاد تغییرات عمده در رژیم غذایی خود حتماً با پزشک مشورت کنید و از مصرف خودسرانه هرگونه دارو بپرهیزید.
اکثر مواردی که ایجاد اسهال می کنند قابل درمان هستند. اسهال ناشی از مصرف برخی داروها و مواد غذایی معمولاً پس از قطع مصرف، بدون درمان بهبود می یابند.
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

غربالگری آنوپلوئیدی جنینی
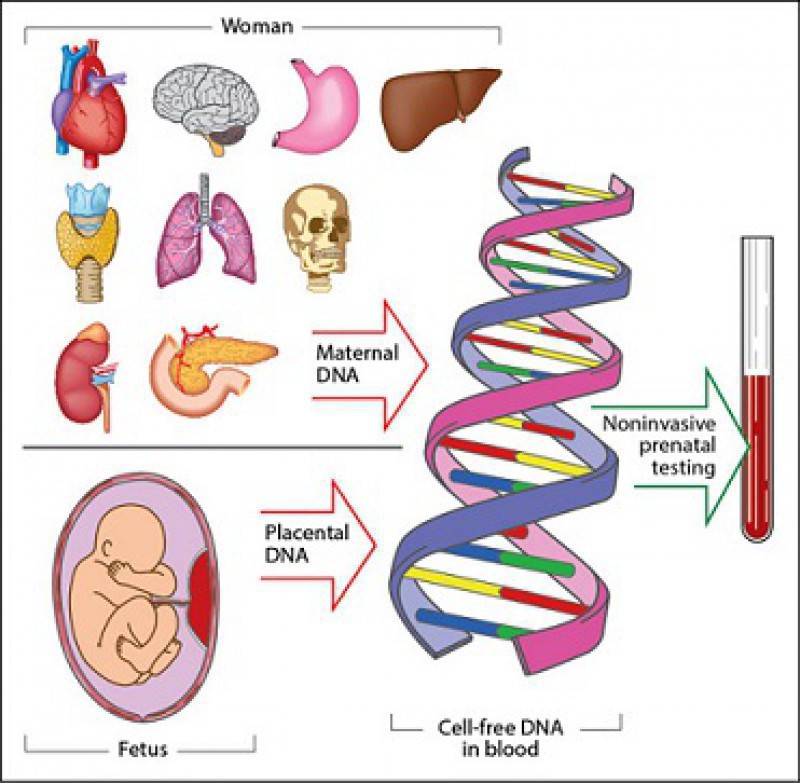
آنوپلوئیدی چیست؟
کروموزوم ها حاوی مقادیر زیادی مواد ژنتیکی هستند که توسط آن ساختار یک انسان شکل می گیرد. آنوپلوئیدی (Aneuploidy) زمانی اتفاق می افتد که نوزاد تعداد یک یا چند کروموزوم بیشتر یا کمتر از حالت طبیعی داشته باشد و این مساله می تواند بیماری های مربوط به اختلالات کروموزومی مانند سندرم داون را ایجاد کند.
تست های غربالگری آنوپلوئیدی چیست؟
آزمایشات غربالگری اطلاعاتی در مورد خطر ابتلا به اختلالات کروموزومی جنین را ارائه می دهد. برخی از این تست ها مشکلات مربوط به مغز یا ستون فقرات جنین را مشخص می کنند. انجام این آزمایشات اختیاری است و پزشک در تصمیم گیری آن به شما کمک می کند.
روش انجام غربالگری
معمولاً از هفته دهم بارداری به بعد آزمایش غربالگری شروع می شود. برخی از تست های غربالگری با توجه به سلامت جنین و نوع روش انتخابی در سه ماهه اول، برخی در سه ماهه دوم و برخی در هر دو انجام می شود.
روش های مختلفی برای انجام غربالگری وجود دارد. یکی از این روش ها سونوگرافی است. در این روش با استفاده از امواج صوت ضخامت مایع زیر پوست گردن جنین اندازه گیری می شود. اگر ضخامت این قسمت نرمال نباشد احتمالاً جنین اختلال کروموزومی دارد. در این صورت پزشک آزمایش خون تجویز می کند تا بررسی های بیشتری انجام دهد. آزمایش غربالگری فقط می تواند مشخص می کند که جنین شما در معرض اختلالات کروموزومی است یا خیر و روش تشخیصی قطعی نیستند.
چگونه می توانم آنوپلوئیدی فرزندم را تشخیص دهم
اگر آزمایش غربالگری شما نقص کروموزومی جنین را نشان داد پزشک آزمایشات بیشتری تجویز می کند. دو روش تستی در تشخیص نقص های کروموزومی دقت بالایی دارند و انجام آن ها ریسک کمتری در سقط جنین دارد و توسط متخصص انجام می شوند.
یکی از آن ها آزمایش آمنیوسنتز (Amniocentesis) است که طی آن مقدار کمی از مایع آمنیون با استفاده از سرنگ گرفته می شود و مورد بررسی ژنتیکی قرار می گیرد.
آزمایش دیگر نمونه گیری از پرزهای جفتی یا Chorionic villus sampling است که در آن پزشک لوله ای باریک را وارد جفت می کند و نمونه کوچکی از سلول یا پرزهای جفت را برمی دارد. این آزمایش در اوایل بارداری زودتر از روش آمنیوسنتز قابل انجام است.
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

کنه و چگونگی محافظت در برابر آن
بهترین راه پیشگیری از بیماری های مرتبط با گزش کنه اجتناب و دوری از مکان های آلوده به آن است. در صورتی که مجبور به حضور در مکان های آلوده بوده اید بهتر است وضعیت سلامت خود را به دقت بررسی کنید بخصوص کودکان باید بیشتر مورد توجه قرار گیرند تا از آسیب های بعدی مصون بمانند.
مراحل محافظت در برابر کنه:
مراقبت از خود در مکان های آلوده به کنه دشوار است اما مواردی وجود دارند که می توانید برای سلامتی بیشتر خود بکار گیرید:
- از اسپری دفع حشرات (اسپری پرمترین) بر روی کفش و لباس خود استفاده کنید.
- برای مراقبت از پوست خود از اسپری های ضدحشره استفاده کنید اما مراقب کودکان باشید زیرا قرارگیری طولانی مدت اسپری بر روی پوست کودکان باعث ایجاد بثورات پوستی می شود.
- برای بهتر دیده شدن کنه لباس های رنگ روشن بپوشید.
- جوراب را روی شلوارخود بکشید تا کنه به پوست پایتان دسترسی نداشته باشد.
- از چکمه های پلاستیکی بلند استفاده کنید.
- برای از بین بردن کنه از گرما ، نفتالین یا سایر محصولات مشابه استفاده نکنید و ازتماس مستقیم دست با کنه خودداری کنید. برای این کار بهتر است از موچین یا قیچی کوچک، حوله، دستمال کاغذی یا دستکش پلاستیکی برای محافظت از انگشتان خود استفاده کنید.
- کنه را از روی پوست خود به طور مستقیم و با فشار پایدار بکشید تا کنده شود. در غیر این صورت ممکن است نیش حشره در پوست باقی بماند و مجبور شوید با موچین، نیش را از پوست خود بیرون بکشید. در صورت مشاهده هرگونه علائم عفونت مانند قرمزی در محل نیش ، تب، لرز، سردرد، درد عضلات یا مفاصل، احساس خستگی، سرفه، گلودرد و درد قفسه سینه به پزشک مراجعه کنید.
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

تنگی نفس چیست؟
زمانی که هوای کافی به ریه نرسد دچار تنگی نفس می شوید که می تواند یک مشکل اساسی در زمینه سلامت باشد. هنگامی که فعالیت جسمانی دارید یا دراز می کشید این حس تشدید می شود. ممکن است علائم دیگری مانند سرفه، تنگی نفس شدید و ناگهانی، درد سینه و تب را هم تجربه کنید. در این صورت باید با پزشک مشورت کنید.
علائم تنگی نفس
وقتی تنگی نفس دارید احساس می کنید نمی توانید نفس بکشید، نمی توانید هوای کافی را به ریه خود وارد کنید و نفس عمیق بکشید. بعلاوه ممکن است در قفسه سینه احساس گرفتگی داشته باشید.
علل بروز تنگی نفس چیست؟
تنگی نفس می تواند دلایل مختلفی داشته باشد. از جمله:
- آسم
- سایر بیماری های ریه (از جمله آمفیزم که اغلب در اثر سیگار کشیدن ایجاد می شود)
- نارسایی قلبی
- حمله عصبی
- آلرژی
اگر تنگی نفس همراه با سرفه و تب دارید ممکن است دچار عفونت قفسه سینه یا ذات الریه شده باشید. از دیگر عواملی که کمتر در بروز مشکلات تنفسی شایع است می توان به سرطان ریه، تشکیل لخته خون در ریه، سوراخ شدن ریه و جراحت بافت ریه اشاره کرد.
تنگی نفس چگونه تشخیص داده می شود؟
پزشک می تواند در پیدا کردن علت مشکل تنفسی به شما کمک کند. او ابتدا علائمتان را بررسی می کند و معاینه فیزیکی انجام می دهد. همچنین ممکن است از شما بخواهد چند آزمایش انجام دهید یا از قفسه سینه عکس برداری کنید.
روش دیگر گرفتن نوار قلب (ECG) است. در این روش پزشک از شما می خواهد دراز بکشید تا قلب شما را معاینه کند. این دستگاه با ارائه تصویر، سیگنال الکتریکی قلبتان را نشان می دهد.
شاید لازم باشد سیتی اسکن انجام دهید که نوع دیگری از عکس برداری با اشعه ایکس محسوب می شود. پزشک میزان قدرت تنفس شما (که به آن اسپیرومتری یا دم سنجی گفته می شود) و میزان اکسیژن خونتان را اندازه می گیرد. همچنین ممکن است لازم باشد آزمایش خون انجام دهید.
آیا می توان از بروز تنگی نفس جلوگیری کرد؟
اینکه آیا می توان از بروز تنگی نفس پیشگیری کرد یا خیر به علت بروز آن بستگی دارد. اگر تنگی نفس به دلیل آلرژی باشد می توانید با تشخیص عوامل ایجاد آن از بروز تنگی نفس جلوگیری کنید. به محض شناسایی عامل حساسیت زا تلاش کنید تا از آن پرهیزکنید. اگر تنگی نفس در اثر سیگار کشیدن باشد ترک آن می تواند به پیشگیری از تنگی نفس کمک کند. اما پرهیز از سایر عوامل بروز تنگی نفس راحت نیست.
درمان تنگی نفس
پزشک علت بروز مشکل تنفسی را درمان خواهد کرد. اگر سیگار می کشید برای کمک به روند درمان خود باید آن را ترک کنید. از پزشک خود کمک بگیرید. همچنین از تنفس مواد شیمیایی که به ریه آسیب می رساند مانند بخار رنگ و اگزوز ماشین بپرهیزید. در صورت تایید پزشک حتما ورزش کنید.
کنار آمدن با تنگی نفس
اینکه مدام دچار تنگی نفس باشید ترسناک است. اگر یاد یگیرید چطور آن را کنترل کنید از شدت ترس آن کاسته می شود. با کمک پزشک خود می توانید یک برنامه منظم و ثابت برای این وضعیت داشته باشید. ممکن است پزشک یک برنامه ورزشی، مدیتیشن، تکنیک های تنفسی یا ترکیبی از موارد ذکر شده را پیشنهاد دهد. در برخی موارد شاید به بیمار مکمل اکسیژن پیشنهاد شود.
سؤالاتی که باید از پزشک خود بپرسید
- علت احتمالی تنگی نفس من چیست؟
- آیا برای تشخیص علت تنگی نفس به آزمایش نیاز دارم؟
- آیا تنگی نفس نشانه یک مشکل جدی تر است؟
- آیا ورزش برای من خطرناک است؟ چه نوع ورزش می توانم انجام دهم؟
- با توجه به علت تنگی نفس من بهترین روش درمانی کدام است؟
- برای بهبود علائم تنگی نفس، چه شرایطی می توانم در خانه ایجاد کنم؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

حاملگی خارج رحمی
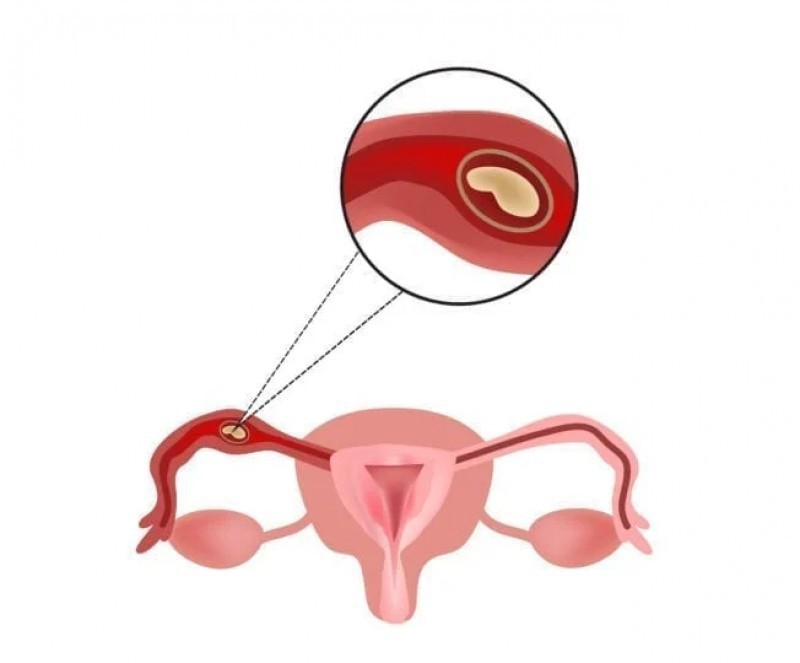
حاملگی خارج رحمی هنگامی اتفاق می افتد که یک تخمک بارور در خارج از رحم رشد می کند. در یک بارداری طبیعی تخمک در رحم بارور شده و رشد می کند اما در حاملگی خارج رحمی تخمک در جایی غیر از رحم یعنی در تخمدان ، دهانه رحم یا شکم و اغلب در لوله فالوپ بارور می شود که به آن بارداری وابسته به لوله رحمی گفته می شود.
حاملگی خارج رحمی می تواند برای مادر خطرناک باشد. پیشرفت حاملگی سبب آسیب ارگان های داخلی بدن و خونریزی داخلی می شود. به همین دلیل تشخیص بارداری خارج رحمی در مراحل اولیه آن بسیار مهم است.
علائم حاملگی خارج رحمی چیست؟
علائم اولیه بارداری خارج رحمی مانند یک حاملگی طبیعی است:
- قطع عادت ماهیانه
- دردناک شدن پستان
- تهوع
- استفراغ
- ضعف و خستگی
- تکرر ادرار
- تست حاملگی مثبت
اولین علائم هشدار دهنده بارداری خارج رحمی ممکن است شامل موارد زیر باشد:
- لکه بینی یا خونریزی غیر طبیعی واژن
- کمردرد
- درد خفیف در ناحیه شکم یا لگن
- گرفتگی خفیف عضلات یک طرفه لگن
در صورت بروز هر یک از این علائم به پزشک اطلاع دهید.
با پیشرفت حاملگی خارج رحمی احتمال آسیب ارگان های داخلی بدن و ایجاد علائم جدی زیاد است که می تواند شامل علائم زیر شود:
- درد ناگهانی و شدید در ناحیه شکم یا لگن
- درد در ناحیه شانه یا گردن
- احساس ضعف، غش و سرگیجه
اگر به این علائم دچار شدید سریعاً به پزشک اطلاع دهید.
چه عواملی باعث ایجاد حاملگی خارج رحمی می شود؟
حاملگی خارج رحمی به دنبال سرعت ناکافی تخمک بارورشده در لوله فالوپ و همچنین به دلیل ایجاد بیماری التهابی لگن (PID) که در آن عفونت و التهاب موجب انسداد جزئی یا کامل لوله فالوپ می شود اتفاق می افتد.
یکی دیگر از دلایل انسداد لوله های فالوپ رشد سلول های لایه داخلی رحم در خارج از آن است و به آن آندومتریوز گفته می شود که طی آن سلول ها داخل لوله فالوپ رشد کرده و انسداد ایجاد می کنند. همچنین بافت اسکار ناشی از جراحی قبلی شکم یا جراحی لوله فالوپ نیز می تواند سبب انسداد آن شود.
ممکن است هر فردی که توانایی باردارشدن داشته باشد بارداری خارج رحمی را تجربه کند اما داشتن یکی از موارد زیر احتمال آن را بیشتر می کند:
- بارداری در سن بالای 35 سال
- عفونت و بیماری التهابی لگن یا جراحی در ناحیه لگن
- داشتن آندومتریوز
- روش های بارداری کمکی مانند لقاح مصنوعی (IVF)
- سیگار کشیدن
- سابقه بیماری التهاب لوله های فالوپ یا داشتن لوله های فالوپ غیر طبیعی
- مشکل در بارورشدن و سابقه درمان باروری
- سابقه بارداری خارج رحمی
چگونگی تشخیص حاملگی خارج رحمی
از آنجا که علائم اولیه بارداری خارج رحمی در یک بارداری طبیعی نیز هست تشخیص آن برای پزشک آسان نیست بنابراین از روش های زیر در تشخیص آن کمک گرفته می شود:
- معاینه لگن جهت بررسی اندازه و شکل رحم
- آزمایش خون و ادرار برای بررسی سطح گنادوتروپین جفتی انسانی (HCG). این هورمون توسط جفت تولید می شود و سطح آن در بارداری خارج رحمی بر خلاف بارداری طبیعی افزایش نمی یابد.
- سونوگرافی با استفاده از امواج صوتی به پزشک این امکان را می دهد تا بارداری خارج رحمی را تشخیص دهد.
آیا می توان از بارداری خارج رحمی جلوگیری کرد؟
شما نمی توانید از بارداری خارج رحمی جلوگیری کنید اما می توانید عوامل خطر را کنترل کنید.
- سیگار نکشید یا قبل از بارداری سیگار را ترک کنید
- هنگام رابطه جنسی قبل از بارداری از کاندوم استفاده کنید زیرا از عفونت های مقاربتی مانند کلامیدیا و سوزاک که سبب عفونت لگن (PID) می شوند، جلوگیری می کند.
- اگر در معرض خطر بیشتر بارداری خارج رحمی هستید با پزشک خود مشورت کنید. پزشک می تواند با بررسی سطح هورمون و سونوگرافی های اولیه منظم، حاملگی خارج رحمی را به موقع تشخیص دهد.
بارداری خارج رحمی چگونه درمان می شود؟
- اگر بارداری خارج رحمی باشد رشد تخمک متوقف می شود و بافت خارج رحمی باید با دارو یا جراحی برداشته شود.
- در صورتی که بارداری خارج رحمی زود تشخیص داده شود از داروی متوتروکسات استفاده می شود. این دارو از رشد سلول ها جلوگیری می کند و به حاملگی پایان می دهد و بافت خارج رحمی در طول زمان در بدن تجزیه می شود.
- برخی از حاملگی های خارج رحمی که دیر تشخیص داده شده باشند یا باعث آسیب به لگن شده باشند برای درمان می توان از جراحی لاپراسکوپی استفاده کرد. در این روش از لوازم بسیار ریز و دقیق استفاده می شود و دوربین کوچکی از طریق برش های کوچک شکم در بدن وارد می شود. اگر لوله فالوپ یا اندام های دیگر دچار آسیب دیدگی شدید باشند در حین جراحی حذف می شوند.
- کسانی که با دارو یا با عمل جراحی تحت درمان قرار گرفته اند باید مرتبا تحت نظر پزشک خود باشند تا سطح هورمون hCG کنترل و به صفر کاهش یابد. این فرآیند ممکن است به مدت چند هفته طول بکشد.
پس از درمان چه حسی خواهم داشت؟
بهبودی پس از مصرف دارو یا جراحی ممکن است چندین هفته طول بکشد. در طی این مدت احساس خستگی یا درد و ناراحتی در ناحیه شکمی وجود دارد. همچنین ممکن است برای مدتی حس بارداری داشته باشید زیرا پایین آمدن سطح هورمون hCG زمان بر است. بنابراین بازگشت به حالت عادی و شروع چرخه قاعدگی طولانی خواهد بود.
آیا در صورت بارداری مجدد، بارداری خارج رحمی خواهم داشت؟
اگر سابقه حاملگی خارج رحمی داشته اید احتمال بارداری خارج رحمی بعدی نیز وجود دارد و حتی ممکن است به سختی باردار شوید. برای باردار شدن مجدد پس از بارداری خارج رحمی باید تحت نظر و درمان پزشک قرار بگیرید.
سؤالاتی که باید از پزشک خود بپرسید:
- آیا خون ریزی واژن در اوایل بارداری می تواند نشانه بارداری خارج رحمی باشد؟
- بارداری خارج رحمی در کجا قرار دارد؟
- چه درمانی را پیشنهاد می کنید؟
- آیا به عمل جراحی نیاز دارم؟
- من در کنترل احساساتم دچار مشکل هستم. آیا شخص یا گروه مشاور پشتیبانی وجود دارد که بتوانم با آن ها صحبت کنم؟
- می خواهم دوباره باردار شوم. آیا در معرض خطر بارداری خارج رحمی مجدد خواهم بود؟ آیا اقداماتی وجود دارد که بتوانم به کمک آن ها خطر را به حداقل برسانم؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

اگزما و درماتیت آتوپیک چیست؟
اگزما یک اصطلاح عمومی برای بثورات پوستی است. شایع ترین نوع اگزما درماتیت آتوپیک نام دارد. اگزما اغلب با خارش بسیار همراه است و به دلیل خاراندن بسیار، پوست قرمز و ملتهب می شود. این بیماری در شیرخواران متداول است اما در کودکان و بزرگسالان نیز ایجاد می شود.
درماتیت آتوپیک یک بیماری مزمن پوستی و شایعترین نوع اگزما است و در اثر واکنش آلرژیک ایجاد می شود.
واژه " آتوپیک" به معنی تمایلات وراثتی برای ایجاد درماتیت ، آسم و تب یونجه می باشد.
"درماتیت" به معنی قرمز شدن و خارش پوست است.
درماتیت آتوپیک معمولاً در دوران شیرخوارگی شروع می شود و تا دوران کودکی ادامه می یابد. بعضی اوقات شرایط بیماری ممکن است بدتر شود که به آن تشدید ناگهانی می گویند و زمانی اتفاق می افتد که پوست بهبود یافته است و علائمی از درماتیت آتوپیک وجود ندارد. وضعیت آرام بیماری می تواند هفته ها ، ماه ها یا حتی سال ها ادامه داشته باشد. درماتیت آتوپیک در بسیاری از کودکان بهبود می یابد اما گاهی تا بزرگسالی ادامه می یابد و حملات تشدید بیماری در بزرگسالی خفیف تر است.
علائم اگزما و درماتیت آتوپیک
درماتیت آتوپیک و اگزما ممکن است با خشکی و خارش پوست آغاز شود. بثورات ممکن است بسیار قرمز ، متورم و دردناک شوند و به طور کلی هرچه بیشتر خارانده شود بدتر شده و مایعی از زخم ها تراوش می شود. سرانجام بثورات پوسته پوسته شده و شروع به پوست ریزی می کنند.
آرنج ، پشت زانو ، روی گونه ها و باسن نواحی شایع ایجاد بثورات هستند.
چه عواملی باعث اگزما و درماتیت آتوپیک می شود؟
اگر یکی از اعضای خانواده اگزما داشته باشد، احتمال درماتیت آتوپیک یا اگزما در دیگر افراد خانواده بیشتر می شود. این بیماری مسری نیست بدان معنی که شما نمی توانید از فرد دیگری بیماری را بگیرید. علت دقیق اگزما و درماتیت آتوپیک مشخص نیست.
اگزما و درماتیت آتوپیک چگونه تشخیص داده می شوند؟
پزشکان با دیدن ضایعات پوستی و پرسش از سوابقه پزشکی به راحتی قادر خواهند بود اگزما را تشخیص دهند. لازم است که بیمار در صورت داشتن آلرژی یا آسم ،اطلاعات مربوطه را در اختیار پزشک خود قرار دهد. پزشک ممکن است برای رد بیماری های دیگر ، آزمایشات خون و تست های آلرژی پوستی را تجویز کند.
آیا می توان از اگزما و درماتیت آتوپیک پیشگیری یا جلوگیری کرد؟
ممکن است شما علت ایجاد اگزما یا درماتیت آتوپیکرا ندانید و بدون دانستن آن عوامل پیشگیری ممکن نخواهد بود. این بیماری ها قابل درمان نیستند اما می توان با کنترل آن روند بیماری را بهبود بخشید. همچنین لازم است از مواردی که باعث تشدید آن می شوند جلوگیری کنید.
از تماس با عواملی که سبب تحریک پوست می شوند جلوگیری شود.
عواملی که باعث تحریک پوست می شوند عبارتند از:
- شوینده های خانگی
- مواد شوینده
- لوسیون های مورد استفاده پس از اصلاح مو
- صابون ها
- بنزین
- ترپتین و سایر حلالها
سعی کنید از تماس با چیزهایی که باعث ایجاد اگزما می شوند خودداری کنید. صابون و رطوبت باعث تحریک پوست می شود. فقط در صورت لزوم دستان خود را با صابون بشویید. اگر اگزمای دست دارید از یک صابون بدون چربی ملایم استفاده کنید. پس از شستن دستهایتان را کاملاً خشک کنید.
برای محافظت از پوست دستان خود، از دستکش استفاده کنید.
در هنگام کار با آب یا سایر مواد تحریک کننده دیگر از دستکش وینیل یا پلاستیک استفاده کنید. لازم است از دستکش نخی در زیر دستکش پلاستیکی استفاده شود تا از تعریق دست جلوگیری شود. گاهی دستکش را در آورید تا دست هایتان هوا بخورد و از ایجاد عرق داخل دستکش جلوگیری شود.
هنگام بیرون رفتن در زمستان دستکش بپوشید. هوای سرد و رطوبت کم سبب خشکی پوست و تشدید اگزما می شود. از لباس های پنبه ای استفاده کنید زیرا پشم و برخی پارچه های مصنوعی پوست را تحریک می کنند.
در حمام یا زیر دوش مراقب پوست خود باشید.
از یک صابون ملایم و به مقدار کم جهت شستشو در حمام استفاده کنید. دمای آب را خنک و ولرم نگه دارید و نباید داغ باشد. ماندن در وان برای مدت کوتاه (حدود 5 تا 10 دقیقه) می تواند برای پوست مفید باشد و باعث می شود لایه بیرونی پوست آب را جذب کرده و کمتر خشک شود. با استفاده از یک حوله نرم، پوست خود را بدون مالش خشک کنید و بلافاصله از مرطوب کننده استفاده کنید تا رطوبت پوست حفظ شود.
هر روز از مرطوب کننده پوست استفاده کنید.
مرطوب کننده ها به حفظ لطافت و انعطاف پذیری پوست کمک می کنند و از ترک پوستی جلوگیری می کنند. یک مرطوب کننده ساده بهترین انتخاب است و از مرطوب کننده های دارای رایحه و بسیاری از مواد اضافی دیگر اجتناب کنید. یکی از مرطوب کننده خوب و ارزان قیمت وازلین و اوسرین است. از مرطوب کننده هایی استفاده کنید که چرب تر از کرم باشند زیرا کرم ها معمولاً مواد نگهدارنده بیشتری در خود دارند. استفاده مرتب از مرطوب کننده می تواند به جلوگیری از خشکی رایج پوست در زمستان کمک کند.
از گرمای زیاد و عرق کردن خودداری کنید
گرما و تعریق بیش از حد باعث تحریک و خارش پوست می شود. سعی کنید از فعالیت هایی که باعث گرما و تعریق می شود خودداری کنید.
درمان اگزما و درماتیت آتوپیک
پزشک ممکن است کرم یا پماد کورتیکواستروئید را برای کاهش خارش و آرام شدن التهاب بثورات تجویز کند. بلافاصله پس از استحمام طبق دستور پزشک یا دستورالعمل خود پماد از آن استفاده کنید. اگر پوست پس از 3 هفته استفاده از دارو بهتر نشد به پزشک اطلاع دهید.
آنتی هیستامین ها مانند هیدروکسی زین باعث کاهش خارش و تحمل آن می شوند. اگر بثورات شدید باشند می توان از انواع داروهای جدید تنظیم کننده سیستم ایمنی مانند tacrolimus و pimecrolimus استفاده کرد. این داروها جلوی واکنش بیش از حد سیستم ایمنی بدن در مواجهه با مواد آلرژن را می گیرند و به دلیل اینکه سیستم ایمنی بدن را تحت تاثیر قرار می دهند سازمان غذا و دارو توصیه می كند كه این داروها فقط در صورت عدم پاسخ مطلوب از سایرداروها استفاده شوند.
سعی کنید که ناحیه تحریک شده روی پوست را نخارانید زیرا سبب شکنندگی پوست، ورود باکتری ها و ایجاد عفونت می گردد. مرطوب کردن پوست به جلوگیری از خارش کمک می کند.
زندگی با اگزما و درماتیت آتوپیک
اگزما با استرس زیاد تشدید شود. سعی کنید استرس را تشخیص داده و بر آن غلبه کنید. اجرای روش های کاهش استرس می تواند کمک کننده باشد. تغییر نوع فعالیت های روزمره برای کاهش استرس می تواند مفید باشد.
نواحی دارای اگزما ممکن است دوباره به راحتی تحریک شوند بنابراین نیاز به مراقبت ویژه دارند. حتی پس از بهبودی باید نکات مراقبت از پوست رعایت شود.
سؤالاتی که باید از پزشک خود بپرسید
- بهترین درمان برای من کدام است؟
- آیا باید از کرم یا پماد استروئیدی استفاده کنم؟
- عوارض جانبی کرم یا پماد استروئیدی چیست؟
- آیا به داروهای دیگری نیاز دارم؟
- بهترین راه برای جلوگیری از تشدید اگزما و درماتیت آتوپیک چیست؟
- آیا صابون خاصی وجود دارد که باید از آن استفاده کنم؟
- فرزند من اگزما دارد. چه نوع مرطوب کننده ای برای او مناسب است؟
- چگونه می توانم خارش های پوستی فرزندم را بهبود بخشم؟
- من اگزما دارم آیا فرزندان من به آن مبتلا خواهند شد؟
- در صورت شدید شدن اگزما باید چه کارهایی انجام دهم؟
سیده طاهره میرصالحی
کارشناس زیست شناسی و کارشناس ارشد بیوشیمی
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی

بیماری های خوش خیم مقعد: ارزیابی و درمان
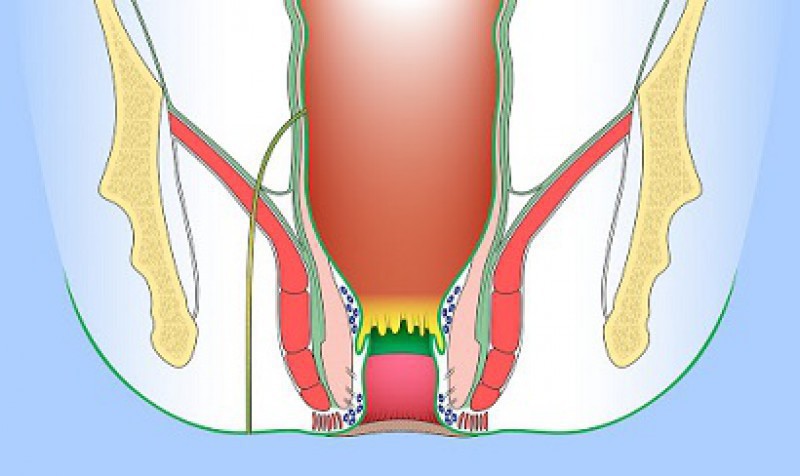
بیماری های شایع مقعدی عبارتند از: هموروئید (بواسیر)، خارش اطراف مقعد، شقاق (فیشر) مقعدی، درد عملکردی مقعدی، آبسه اطراف مقعد، کندیلوما، پرولاپس رکتوم و بی اختیاری مدفوع.
اگر چه این بیماری ها خوش خیم هستند ولی علائم آنها ممکن است مشابه سرطان باشد بنابراین باید بدخیمی در تشخیص افتراقی آنها در نظر گرفته شود.
شرح حال و معاینه فیزیکی شامل آنوسکوپی معمولاً برای تشخیص این بیماری ها کفایت می کند ولی در بعضی از موارد ممکن است تست های تکمیلی مورد نیاز باشند.
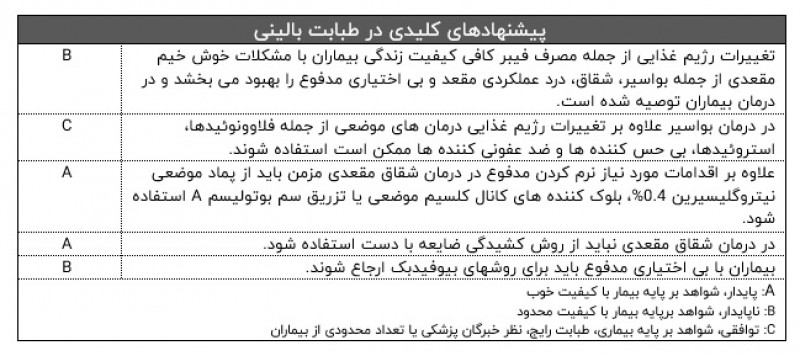
درمان اولیه بواسیر استفاده از مواد غذایی فیبردار است. بیمارانی که با این روش بهبود نمی یابند و در آنهایی که درجه بیماری پیشرفته است باید برای جراحی ارجاع شوند. موارد هموروئید حاد خارجی ترومبوزه باید به روش جراحی بریده شوند.
خارش اطراف مقعد باید با رعایت اصول بهداشتی، امولینت های محافظ و کورتیکواستروئیدهای موضعی ضعیف درمان شود. کرم کاپسایسین و پماد تاکرولیموس برای موارد مقاوم موثر است.
درمان شقاق مقعدی حاد که همراه درد و خونریزی است شامل مصرف مایعات و فیبر غذایی کافی است. شقاق مقعدی مزمن باید با نیترات های موضعی یا بلوک کننده های کانال کلسیم موضعی درمان شود و در بیمارانی که به درمان طبی پاسخ نمی دهند جراحی انجام شود.
بیماران درد عملکردی مقعد باید با استفاده از لگن آب ولرم، افزودن فیبر غذایی و روش های بیوفیدبک درمان شوند.
در بیماران با آبسه های سطحی اطراف مقعد که اسفنکتر درگیر نشده است باید بصورت سرپایی آبسه تخلیه شود و در بیماران با آبسه های گسترده تر یا فیستول احتمالی باید برای جراحی ارجاع شوند.
برای درمان کندیلوما می توان از داروهای موضعی یا برش جراحی یا سوزاندن استفاده کرد.
بیماران با پرولاپس رکتوم باید جهت بررسی های جراحی ارجاع شوند.
درمان خط اول بی اختیاری مدفوع بیوفیدبک است ولی اگر همراه اسهال باشد استفاده از داروهای ضد اسهال و اگر با انباشتگی مدفوع همراه باشد استفاده از فیبرغذایی و ملین ها کمک کننده هستند. در بیماران با بی اختیاری مدفوع شدید انجام کولوستومی می تواند کیفیت زندگی را بهبود بخشد.
دکتر بابک قلعه باغی
فوق تخصص آلرژی و ایمونولوژی بالینی
